
Aceleración de telemedicina en Colombia por el COVID-19
Profesionales de la salud han incrementado hasta en un 60% las consultas virtuales y la atención telefónica durante la pandemia de coronavirus Covid-19. Debido al

Profesionales de la salud han incrementado hasta en un 60% las consultas virtuales y la atención telefónica durante la pandemia de coronavirus Covid-19. Debido al

A pesar de que hay datos positivos sobre la eficacia de las vacunas para disminuir la infección y la transmisión, es necesario mantener el control

Creada por la OPS y el BID, la herramienta está dirigida a quienes deseen prestar de forma inmediata servicios de atención médica a distancia, y
La Organización Mundial de la Salud advirtió que, pese a la dureza de la crisis del COVID-19, que provocó más de 1,7 millones de muertos,

Cada 4 de febrero, se celebra el Día Mundial contra el Cáncer. El cáncer es la segunda causa de muerte en el mundo, según la

En países como España, se registran en Atención Primaria (AP) una media de cerca de 10 visitas al año por persona, y si se trata
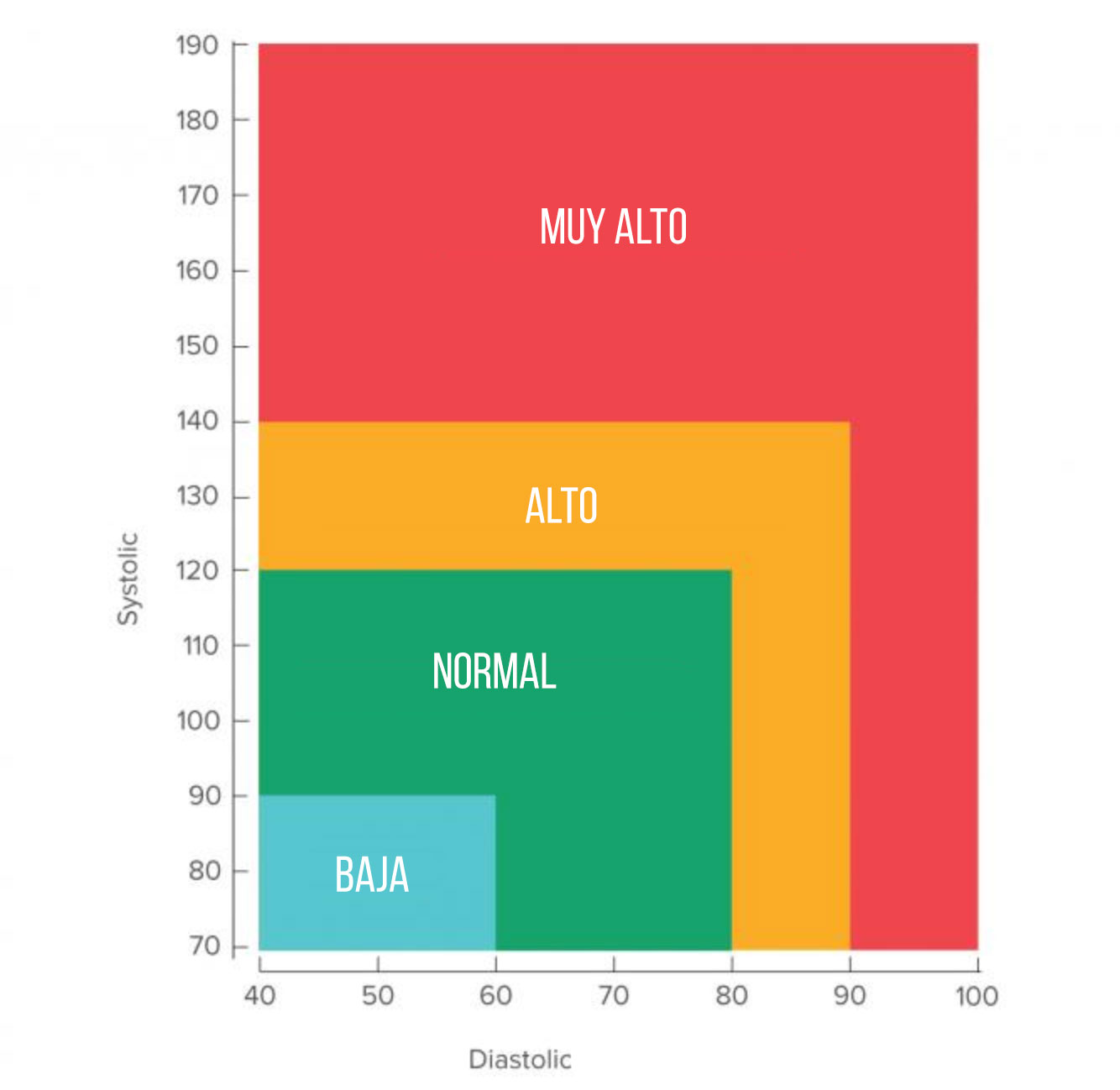
La presión arterial normal es vital para la vida. Sin la presión que obliga a nuestra sangre a fluir alrededor del sistema circulatorio, no se

Cuando ocurre una emergencia y el hospital está demasiado lejos, las ambulancias salvan vidas mientras viajan. Los primeros socorristas en ambulancias son enviados en caso

El país cuenta con el mecanismo de compras bilaterales con el cual tiene la posibilidad de adquirir vacunas para el primer semestre de 2021. Colombia

Ponemos a disposición de nuestros clientes un estudio para línea de crédito con nuestra empresa. Si te interesa conocer el procedimiento para optar por este beneficio, haz click en el botón.